Ootamatu tervisemure viib inimese keerukale teekonnale eri spetsialistide ja asutuste vahel. Kui kogu elu on pea peale paisatud, tuleb ravi kõrval tegeleda veel elukorralduslike ja sotsiaalsete küsimustega. Raviteekonnad hoiavad kõiki asjaosalisi ühel kursil, et patsient keerukas protsessis üksi ei jääks.
„Raviteekond tähendab konkreetse terviseseisundi puhul tehtud kokkulepet: mis on iga ravietapi sisu, mis on eri teenuste osutamise otsustuskriteeriumid, kuidas patsient liigub ravietappide ja spetsialistide vahel ning mis on osapoolte rollid,“ kirjeldab Tervisekassa raviteenuste osakonna juhataja Tiina Sats. Raviteekond kestab haigestumisest kuni tervenemise või ravi lõppemiseni, ehkki alati selline käsitlus võimalik pole. „Akuutsete seisundite puhul on haigestumise algust ja lõppu tavaliselt lihtsam defineerida. Krooniliste haiguste raviteekond ei lõppegi ja sellega tuleb kokkulepete tegemisel arvestada,“ lisab Sats.
Sotsiaalministeeriumi tervisesüsteemi arendamise osakonna juht Kersti Esnar lisab, et raviteekond laieneb tervishoiusüsteemist kaugemale. „Vaatame ka sotsiaalteenustega integreeritust. Praegu peab inimene ise sotsiaalvaldkonnast vajalikku tuge otsima ning asutuste vahel liikumine on keeruline ja killustunud. Kui tervishoiusüsteem enam aidata ei saa, aga inimene vajab sotsiaalvaldkonna tuge, siis aitab raviteekond kogu protsessi üheks tervikuks siduda.“
Tänaseks on lõppenud 2019.–2022. aastal ellu viidud insuldi raviteekonna juhtprojekt ning käimas on liigese endoproteesimise raviteekonna juhtprojekt. Kui insuldi raviteekonna puhul andis Tervisekassa ette väga üldised arendusvajadused, mille raames neli haiglat koostöös partneritega oma piirkonna raviteekonnad välja töötasid ja neid katsetama hakkasid, siis endoproteesimise raviteekonna töötasid koos välja kõik süsteemi osapooled ning seda katsetati süsteemiüleselt.
„Raviteekondade arendamisel püüame luua üle-eestilisi kokkuleppeid ja tagada ühtlase kvaliteediga hea teenus olenemata sellest, millises Eesti otsas patsient elab,“ ütleb Sats. Tema sõnul hinnatakse raviteekonna arendamise vajadust kolmelt lähtekohalt. „Esimene on eriala soov muutusteks ning erialaseltside initsiatiiv. Teine on mõjusus – esmajärjekorras tegeleme selliste seisunditega, kus on palju patsiente ja kus näeme suurt suremust või elukvaliteedi langust. Kolmandaks peab olema hüpotees, et senine raviteekond on keeruline. Mitmeid tervishoiu osapooli, haiglaid ja ravietappe hõlmaval pikal teekonnal võib tulla ette olukordi, kus patsient jääb üle andmata või jääb midagi olulist tähelepanuta. Nii insuldi kui endoproteesimise puhul on need potentsiaalsed olukorrad olemas. Seevastu pimesoole lõikuseks tuleb inimene haiglasse, lõigatakse pimesool ära ja ta läheb koju. Seal süsteemiülest raviteekonda ei ole vaja arendada, võib mõelda raviteekonnale sama raviasutuse sees,“ selgitab Sats.
Tõuke andis protsessi keerukus
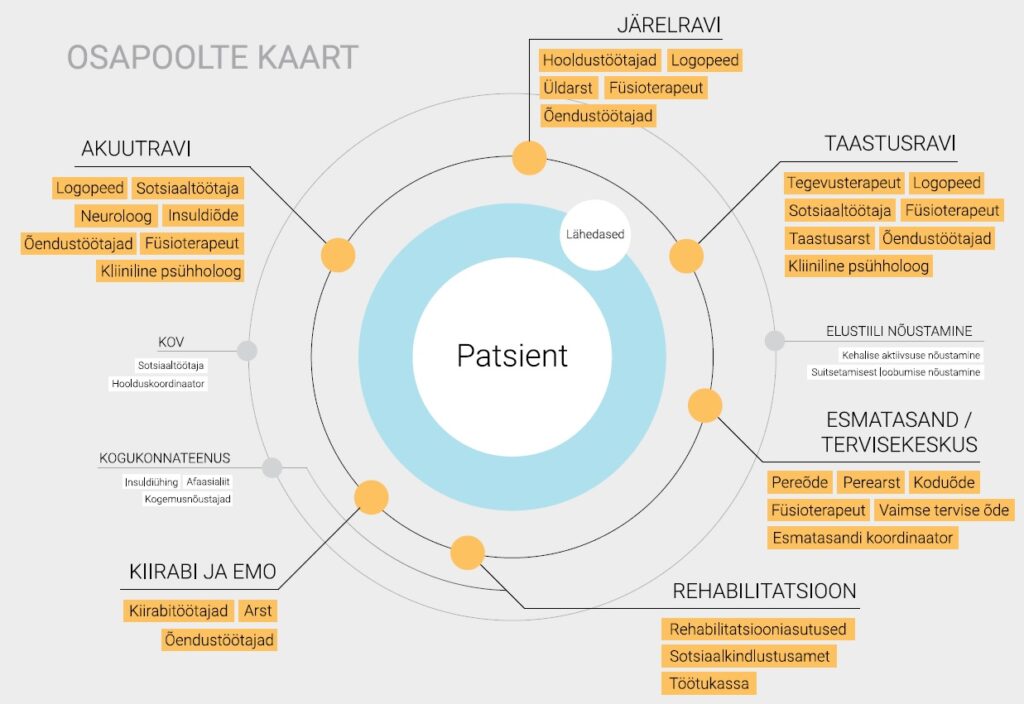
Insult tabab aastas u 4500 inimest ja kuldvõtmekest kõigi ühesuguseks edukaks taastumiseks ei ole. Iga patsient vajab erinevat lähenemist ning seejuures on oluline, et kõik asjaosalised käiksid teekonda läbi samas rütmis ja ühist keelt rääkides. Insuldipatsiendid puutuvad kokku paljude spetsialistide ja asutustega. Tervishoiusüsteemi ja sotsiaalteenuste vahel iseseisvalt orienteerumine on patsiendile äärmiselt kurnav. Tihti pole patsiendid teadlikud oma võimalustest ega tea, mida nad peavad tegema või kuhu pöörduma – kõike on lihtsalt liiga palju. Rääkimata painavast küsimusest „kas ma jään ellu?“, tuleb uuesti selgeks õppida söömine, kõndimine või autosõit ning lisaks tegeleda murega töö, laenude tagasimaksime, eluaseme ja lähedaste pärast.
Pikaajaline õde Anu Laul on üks neist, kelle elu pea kümme aastat tagasi muutus – teda tabas toona, vaid 46-aastaselt, insult ning abistajast sai järsku abivajaja. „See juhtus „sellisel väga ilusal päeval“ nagu 30. detsember kell seitse õhtul. Olin just külalised ära saatnud, kui tundsin, et pea valutab ja põrand liigub. Helistasin 112, sest külm higi ja väga halb enesetunne viitasid raskele terviseseisundile. Häirekeskus kuulas mind ära ning küsis, ega ma alkoholi ei ole tarbinud. Minu jaoks oli kummaline, et sama asja küsiti neli või viis korda ja iga kord kinnitasin, et ma tõesti pole alkoholi tarbinud,“ räägib Anu. Insuldi puhul on iga minut kaalul – kiire reageerimine ja sümptomite äratundmine elulise tähtsusega, sest mida kiiremini insuldipatsient abi saab, seda parem on tema taastumine. „Mina ise ei saanud aru, et mul kõnehäired on, aga nemad teisel pool telefoni said ja kiirabi jõudis loetud minutite pärast,“ lisab Anu.
Sellest, kui kiiresti tuntakse sümptomid ära ja kui kiiresti jõuab patsient EMOsse, võib sõltuda kogu edasise raviteekonna pikkus, käik ja keerukus. Tänu häirekeskuse tähelepanelikkusele jõudis kiirabi väga ruttu. Tänaseks on Anu arsti sõnul 99,9% taastunud. Ta on õppinud uuesti sööma ja kõndima ning tema vaim on püsinud erksana. Taastumisele aitasid kaasa lähedaste tugi, Anu kui õe usk kolleegidesse ning tahe insuldijärgselt täisväärtuslikku elu elada. Anu räägib, et teda aidanud EMO tiim töötas nagu kellavärk ning arstid, õed, hooldajad ja füsioterapeudid olid tasemel, kuid koju jõudes tundis ta toona puudust psühholoogi teenusest. Et insuldijärgsed vaimse tervise probleemid jäävad sageli taastumisel tagaplaanile ning puuduvad toetatud suhtlemist soodustavad kogukonnateenused, selgus ka insuldi raviteekonna probleemide kaardistamise käigus.
Insuldi ravis ja sellest taastumisel on patsiendile abiks hulk spetsialiste. Allikas: Mõtus, M., Pääbo, L., Grigorjan, L. (2019). Insuldipatsiendi raviteekonna parem korraldus. Teenusedisaini kokkuvõte, sisend patsiendikeskse ja tervikliku raviteekonna juhtprojektile.
Insuldi juhtprojekti ette valmistades tuvastati, et inimese jaoks on insuldijärgne raviteekond keeruline ja killustunud. Aruanne „Insuldipatsiendi raviteekonna parem korraldus“ toob esile probleemid, mida insuldi raviteekonnaga lahendama asuti. Analüüsidest selgus, et patsiendi ja lähedaste vajadustega arvestatakse vähe, mõningaid teenuseid pakutakse ebapiisavas mahus või puuduvad teenused sootuks. Näiteks ei tea patsiendid ja nende lähedased, milliseid teenuseid (nii tervishoiu- kui ka sotsiaalteenuseid) ja mis alustel saada on võimalik.
Taastumine läheb reeglina paremini neil, kellel on aktiivsed lähedased, lähedasteta patsientidel on suurem tõenäosus jääda isolatsiooni ning vajalike teenusteta. Patsientide vajaduste ja eelistustega ei arvestata taastus- või järelravile suunamisel, sest patsiendid tahaksid vajalikke teenuseid saada võimalikult kodu lähedal, kogukonnas või kodus. Patsient, kes ei saa kohe statsionaarse taastusravi kohta ja/või ambulatoorse taastusravi aega, võib jääda kriitilise tähtsusega taastumise ajaaknas vajalike teenusteta.
Veel selgus, et raviteekonna osapoolte vaheline info liikumine ja koostöö vajab parandamist. Näiteks ei ole kokku lepitud, kes peaks uurima patsiendi käekäigu kohta näiteks kolm või kuus kuud pärast insulti, esmatasand ja eriarstiabi ei tee piisavalt koostööd ning info patsiendi insuldist ei jõua perearstini. Puuduvad ühtsed põhimõtted või juhendid, mille järgi otsustatakse patsiendi raviteekond pärast akuutravi. Eri tervishoiuteenuse osutajatel on erinev arusaam patsientidele osutatavate teenuste vajadusest. Tervishoiu- ja sotsiaalsüsteemi koostöö on konarlik, puudub ühtne arusaam, kes ja kuidas peaks patsiendi tervishoiusüsteemist sotsiaalsüsteemi üle andma. Süsteemides tuleb ette asjatut dubleerimist (hindamine nii taastusravi- kui ka rehabilitatsioonimeeskonna poolt) ning pikka ootamist (nt töövõime hindamine, kodu kohandamine). Puudub ka informatsioon insuldi üle elanud inimeste elukvaliteedi kohta, sest tervishoiusüsteemis mõõdetakse küll sisendeid, väljundeid ja protsessi, aga mitte inimeste tervisetulemeid. Samuti ei anna olemasolevad tasustamismeetodid teenuseosutajatele stiimulit parandada ravi sidusust.
Ravi kulgemine on kõigile selgem
Tartu Ülikooli Kliinikumi insuldiõde Triinu Kurvits oli kaasatud insuldi raviteekonna juhtprojekti ning tajub raviteekonna mõju hästi. „Peamine kitsaskoht enne projekti oli minu silmis see, et patsiendi teekond oli pigem killustunud. Inimesed nii-öelda kadusid ära pärast seda, kui nad olid haiglast aktiivravist välja saanud. Nad läksid kas taastusravisse, õendusabisse või maakonnahaiglatesse järelravisse, aga nad kadusid meie vaateväljast ära. Tänu projektile on kliinikumi patsientidel insuldikoordinaator, kes neile pärast haiglast välja saamist helistab ja tuletab vastuvõtu aega meelde. Nii jõuab rohkem inimesi kolme kuu pärast insuldiõe vastuvõtule, patsientidel hoitakse rohkem silma peal ja neil on kindlustunne, et nad saavad kellegi käest küsimuste korral abi ega jää muredega üksi,“ tõdeb Kurvits. „Mulle tundub, et see projekt on aidanud mitmeid lünki täita ja inimesed jõuavad rohkem neile vajalike teenusteni. Teine asi on muidugi teenuste kättesaadavus,“ lisab Kurvits.
Tiina Sats tõdeb, et insuldi raviteekonna pilootprojekti järel tehtud analüüside põhjal jõudis rohkem inimesi taastusravile. „Me suutsime raviteekonna arendamisega enne projekti tuvastatud probleeme lahendama hakata,“ lisab Sats.
Insuldi raviteekonna pilootprojekt on lõppenud ja hinnatud edukaks. Kõik osapooled näevad projekti hea kogemuse pealt vajadust välja töötada üle-eestiline insuldi raviteekond, mida hakatakse kõikides insuldiüksustes ja keskustes rakendama. Raviteekonna kokkuleppimisega on juba alustatud ning sellel ajal jätkab Tervisekassa kahe võtmesekkumise (insuldiõde ja koordinaator) rahastamist projekti katsetanud haiglates.
Ka muu projekti käigus välja töötatud rakendamine asutustes jätkub. Kurvits räägib, et tänu raviteekonna projektile on pea kõigis Lõuna-Eesti haiglates püsima jäänud insuldiõe vastuvõtud ja kasutusel on ka töötaja insuldikäsiraamat, mille abil on uusi kolleege insuldi vallas parem koolitada. Patsientide kasutusse on jäänud raviteekonda selgitav infomaterjal – töövihik, kuhu patsient enda isiklikke eesmärke, ravimeid, vajalikke abivahendeid ja küsimusi kirja saab panna.
Kuna tagasisidest selgus, et patsientide jälgimise kvaliteet on igas haiglas erinev, koostas insuldiprojektis arendustööga tegelenud Kurvits kolleegidega ühtse kontrollnimekirja, mille abil on insuldipatsienti lihtsam jälgida. „Oleme saanud õdedele pakkuda paremaid tööriistu, millega saab tööd efektiivsemaks muuta. Õed teavad paremini, milliseid samme ette võtta. Patsiendi jälgimine on struktureeritum ja oskame teatud asjadele varasemas etapis tähelepanu pöörata. Tänu kontroll-loendile on kindel, et kõikidel insuldipatsientidel saab näiteks neelamine kohe ära hinnatud,“ lisab Kurvits.
Õdede kandev roll raviteekonnal
Insuldi raviteekonna puhul peab Sats oluliseks teguriks insuldiõe ja koordinaatori positsiooni loomist. Insuldiprojektis lahendasid haiglad koordinaatori ja insuldiõe rolle erinevalt. „Näiteks Tartu Ülikooli kliinikumis on insuldikoordinaator pigem sotsiaaltöötaja taustaga. Koordinaator ja insuldiõed teevad tihedalt koostööd ning tänu sellele liigub info paremini. Sageli ongi meil selleks hetkeks, kui patsient vastuvõtule tuleb, juba koordinaatori käest saadud eelinfot ka sotsiaalsete murede kohta. On olnud perevägivalla olukordi, millest patsient ei hakka ise otse rääkima. Tänu koordinaatorilt saadud eelinfole oleme osanud õe vastuvõtul delikaatselt abi pakkuda,“ räägib insuldiõde Kurvits. „Tunnen end sotsiaalvaldkonna küsimustes enesekindlamalt ja oskan paremini soovitusi jagada või suunata. Tean, et mul on koordinaatori näol toeks inimene, kes oskab just konkreetselt sellele patsiendile anda sobivat nõu,“ lisab Kurvits.
Insuldiprojekti juhtrühma kuulunud Eesti Õdede Liidu asepresident Gerli Liivet tõdeb, et raviteekondade kaardistamine on näidanud õdede rolli suurendamise asjakohasust ja vajalikkust. „Õdede vastuvõttude planeerimine teekondade sisse on juba täiesti tavapärane praktika. Õed vaatavad ka seda osa inimesest, mis on terve, ehk otsitakse tugevusi ja võimalusi, mille pealt paremini taastuda. Selles mõttes on õdede rolli suurenemine teekondadel tõesti märkimisväärne,“ ütleb Liivet.
Liiveti sõnul näeme raviteekondades, et õed on eriti kandvat rolli võtmas esmatasandil, kus pereõde on esimene kontakt, kes patsiendi vajadusel näiteks perearsti vastuvõttu edasi suunab või tuvastab vajaduse koduõendusteenuse osutamiseks. Muu hulgas on perearstikeskustes ka vaimse tervise õed juba teekonda sisse arvestatud. Liiveti sõnul võib raviteekondades rohkem märgata ka kooliõdede rolli esmatasandil. „Kooliõde ju ise ei ravi ega pane diagnoosi, aga tema kindel roll on märgata ja järgmisteks sammudeks nõu anda,“ lisab Liivet. Veel tõstab ta esile üldhooldekodude õed, kes raviteekondadel võtavad kandva rolli, olles tähtis lüli perearsti ja patsiendi vahel.
Esnar toob esile eriõed, kes saavad võtta suuremat vastutust raviteekonna juhtimisel. „On oluline, et igaüks toimetaks oma õpitud pädevuse piires – arst teeb tõesti ainult seda, mis nõuab tema pädevust ja haridust, ning õele või eriõele usaldatakse nende pädevusse kuuluvad ülesanded. Arvan, et siin võiks just eriõe roll olla väga suur ja minu andmetel on pilootprojekti raames eriõde juhtinud või koordineerinud asutusesisest raviteekonda ning sellega saadud häid tulemusi.“
Kurss inimkesksusele
Kuigi raviteekondi selle kümnendi rahvastiku tervise arengukava eesmärkide hulgas otseselt ei ole, ütleb Esnar, et rahvastiku tervise arengukava põhiprintsiipidest seostub raviteekondade mõte tugevalt inimkesksuse, integreerituse ja elukaarepõhise lähenemisega. „Helesinine unistus on, et suuremad, ressursimahukamad ja keerulisemad haigusseisundid oleksid sarnaselt raviteekonnale kokkulepetega kaetud ning arvestaksid inimese vajadustega. Kuna keerulised ja eri etappe läbivad haigusseisundid vajavad tervishoius päris palju ressursse, on oluline mõelda, kuidas saame patsienti tema raviteekonnal toetada nii, et ressursikasutus oleks mõistlik. Et me tõesti saaksime parima tulemuse inimese tervisele. Lühiperspektiivis pean oluliseks üldise raviteekonna raamistiku kirjeldust, et soovijad saaksid raviteekondade kokkuleppeid sarnaste põhimõtete järgi koostada,“ ütleb Esnar.
Esnar toob näiteks ka kopsuvähi patsiendi raviteekonna kokkuleppimise, mida veab erasektor. „Miks mitte teha järjest rohkem raviteekonna kokkuleppimist erasektori, Tervisekassa ja ministeeriumi koostöös?“ lisab ta. „Kopsuvähi patsiendi raviteekonna kaardistamise ühisprojekt toimub erasektori ja riigi koostöös. Sotsiaalministeerium, Tervisekassa ja ravimifirmad püüavad praegu koos aru saada, kus täpselt probleemid on ja millised on arendusvajadused tulevikus,“ täiendab Tiina Sats.
Võimalike tulevaste raviteekondadena toob Sats välja depressiooni ja onkoloogia, milleks ettevalmistused juba käivad. „Ilmselt jõuame tulevikus depressiooni raviteekonna kokkuleppimiseni. Depressioon on väga levinud ja paljud inimesed saaksid raviteekonnast kasu. Probleemide kaardistamine on meil depressiooni puhul koos osapooltega juba tehtud,“ lisab Sats. „Probleemid tuleb välja selgitada kõikide osapoolte vaates – insuldi raviteekonnal ei küsi me neid ainult neuroloogidelt ning endoproteesimise puhul ainult ortopeedidelt. Me küsime sisendit ka perearstidelt, õdedelt, füsioterapeutidelt jne. Samuti kuulame patsiente ja lähedasi, et tekiks parem pilt probleemistikust, mida peame hakkama lahendama.“